Kienböck hastalığı
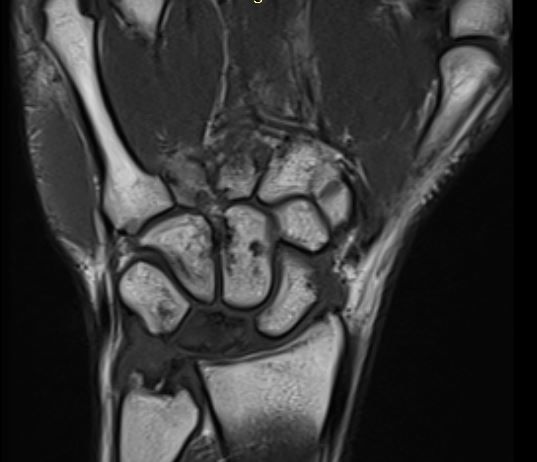
Kienböck hastalığı, el bileğindeki lunat kemiğinin avasküler nekrozu (kemikteki kan akışının bozulması) sonucu gelişen bir durumdur ve genellikle el bileğinde ağrı, hareket kısıtlılığı ve kireçlenme ile kendini gösterir. Lunat, el bileğinde yer alan 8 küçük kemikten biridir ve bilek ekleminin ortasında bulunur. Lunat kemiği, skafold ve trikuetrum kemikleriyle birlikte el bileği eklemini oluştururken, yukarıda radius ve ulna adı verilen önkol kemikleriyle de eklem yapar. Kienböck hastalığının nedeni tam olarak belirlenmiş olmasa da, hastalığın gelişiminde iskelet sistemindeki bazı varyasyonlar, tekrarlayan travmalar ve damar tıkanıklıkları önemli rol oynamaktadır. Özellikle, radius’un uzun olması ve ulna’nın kısa olması gibi yapısal farklılıklar, lunat kemiği üzerine fazladan baskı uygulanmasına neden olur. Bu da kemiğin beslenmesini olumsuz etkileyerek avasküler nekroza yol açar.
Kienböck Hastalığı ile ilgili YouTube videomuz
Hastalığın gelişimi genellikle yavaş ilerler ve genellikle 20-40 yaşları arasındaki bireylerde görülür. Çoğunlukla tek bir elde görülse de, nadiren her iki elde de Kienböck hastalığı aynı anda gelişebilir. Erken dönemde hastalığın teşhisi zor olabilir, çünkü radyolojik bulgular henüz belirginleşmemiştir. Ancak hastalığın ilerleyen evrelerinde lunat kemiğinde şekil bozuklukları, çökme, sklerozlu alanlar ve kemik parçalanmaları görülebilir. Bu süreçte hastalar, özellikle bilek hareket ettirilirken ağrı ve zayıflık hissederler. El bileğinde kısıtlı hareket, özellikle bileğin yukarıya kaldırılmasıyla ağrının artması, hastalığın karakteristik belirtilerindendir. Erken teşhis için manyetik rezonans görüntüleme (MRG) önemli bir rol oynar ve bu yöntem, hastalığın başlangıcını belirlemede yüksek hassasiyete sahiptir. Ayrıca, ileri evrelerde bilgisayarlı tomografi (BT) görüntülemesi de kullanılabilir.
Hastalığın evrelemesi, hastalığın ilerleme düzeyine göre tedavi planlamasında büyük rol oynar. Kienböck hastalığının evrelemesi, genellikle iki ana sistemle yapılır: morfolojik evreleme ve fonksiyonel evreleme. Bu evreleme, hastalığın ilerleyişini izlemek ve doğru tedavi yaklaşımını belirlemek için önemlidir.
Kienböck hastalığında morfolojik evreleme ( lichtman sınıflandırması )
Lichtman sınıflandırması, Kienböck hastalığının evrelerini belirlerken radyolojik bulguları dikkate alır. Bu sınıflandırma, hastalığın anatomik ve morfolojik değişimlerini tanımlar.
Evre 1: Normal radyografi, Lunat kemikte düşük sinyal (MRI)
İlk evrede, X-ray (röntgen) görüntüleri normaldir, ancak MRI ile lunat kemiğinde düşük sinyal görülür. Bu, lunat kemikte henüz belirgin bir morfolojik değişiklik olmadığını, ancak kan dolaşımının ve beslenmenin bozulduğunu gösterir. Bu dönemde hastalığın erken teşhisi zor olabilir.
Evre 2: Lunat kemik sklerozu ve / veya minör kırıklar
Bu evrede lunat kemiğinde skleroz (sertleşme) gözlemlenir. Röntgen görüntülerinde, kemikte belirgin beyazlaşma görülebilir. Kemik yapısındaki değişiklikler, dokularda olgunlaşmış nekrozun varlığını yansıtır. Lunat kemiği, normal şekline sahip olabilir ancak yapısal zayıflıklar gözlenebilir.
Evre 3: Lunat çökmesi veya deformasyonu
Evre 3’te lunat kemiği çöker veya deformasyona uğrar. Bu evrede, kemikteki yapısal bozulmalar daha belirgin hale gelir. Lunat kemiği şekil kaybına uğramış ve eklem yüzeyi de bozulmuş olabilir. Bu, el bileği eklemindeki fonksiyon kaybının artmasına ve ağrıların şiddetlenmesine yol açar. Bu evre daha fazla dikkat edilmesi gereken bir aşamadır çünkü hastalığın ilerlemesi artık önemli sorunlar yaratmaktadır.
3A: Lunat çökmesi olmasına rağmen, bilek hizası ve yapısı korunur.
3B: Lunat çökmesi ile birlikte, skafoid gibi diğer kemiklerde de hizasızlık ve deformasyon görülür.
3C: Lunat kemiğinde koronal kırıklar meydana gelir. Bu, kemikte kırılma ve daha fazla deformasyon anlamına gelir.
Evre 4: Bilek eklemi kireçlen
Bu evre, hastalığın en ileri aşamasıdır. Lunat kemiği tamamen çökmüş ve el bileği ekleminde kireçlenme (osteoartrit) başlamıştır. Eklemde ileri düzeyde hasar ve fonksiyon kaybı meydana gelir. Bu evrede, tedavi genellikle cerrahi müdahale gerektirir.
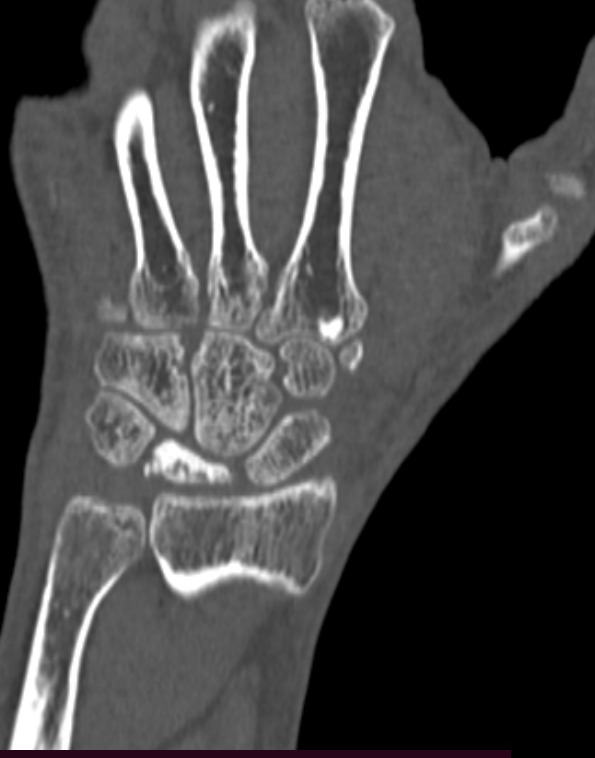
Kienböck hastalığında morfolojik evreleme fonksiyonel evreleme
Fonksiyonel evreleme, hastalığın kemik dokusunun ne kadar zarar gördüğünü ve dolaşım durumunu değerlendiren bir sınıflandırmadır. Bu evreleme, hastalığın tedavi sürecinde özellikle cerrahiden önce önemli bir rehber olabilir.
- Evre 1: Homojen kontrast artışı gözlemlenir, bu da kemik iliği ödemi (şişmesi) ve yaşayan lunat kemiği anlamına gelir. Bu evre, hastalığın erken aşamasını temsil eder.
- Evre 2: Yama şeklinde kontrast değişikliği görülür ve bu da lunat kemiğinin kısmi nekroza uğradığını gösterir. Kemik hâlâ bazı sağlıklı bölgeleri ile birlikte hayatta kalabilir, ancak nekroz başlamıştır.
- Evre 3: Bu evre, tam nekroz ile karakterizedir. Lunat kemiği tamamen ölür ve eklemdeki kemikler artık sağlıklı bir şekilde işlev göremez.
Kienböck hastalığının genel seyri
Kienböck hastalığı, genellikle yavaş ilerleyici bir hastalıktır. Başlangıçta hastalık belirtileri çok hafif olabilir, ancak zamanla ağrılar artar, eklem hareketliliği azalır ve kemik yapısında belirgin değişiklikler görülür. Hastalık her evreye geçtiğinde, tedaviye yönelik yaklaşım da farklılaşır.
- Erken Evreler (Evre 1-2): Bu dönemde hastalığın ilerlemesi yavaş olabilir ve genellikle tedavi, dinlenme, ilaçlar veya atel kullanımı ile yapılabilir.
- Orta Evreler (Evre 3): Lunat kemiği deforme olmaya başladığında, cerrahi müdahaleler daha yaygın hale gelir. Burada amaç, eklem fonksiyonunu korumak ve ağrıyı azaltmaktır.
- İleri Evreler (Evre 4): Kireçlenme ve ciddi deformasyon başladığında, tedavi genellikle artroskopik cerrahi veya proksimal sıra karpektomi gibi daha invaziv yöntemleri içerir. Bu cerrahiler, eklemdeki deformasyonu düzeltmeye ve ağrıyı azaltmaya yöneliktir.
Kienböck Hastalığı
Tedavi, hastalığın evresine, hastanın yaşı, bilek anatomisi ve klinik durumuna bağlı olarak değişir. Erken evrelerde, hastalar dinlenme ateli kullanarak semptomlarını hafifletebilir. İleri evrelerde, önkol kemiklerindeki boy uzunluğu farkları varsa, bu farkı düzeltmek için cerrahi müdahale yapılabilir. Bu işlem, lunat kemiğine daha fazla baskı uygulanmasını engelleyerek kan akışını iyileştirmeyi amaçlar. Diğer tedavi seçenekleri arasında kemik nakli, lunat kemiğinin dondurulması veya bilek ekleminin tamamen hareketsiz hale getirilmesi gibi cerrahi işlemler yer alır. Cerrahi müdahalelerde, hastalığın ileri evrelerinde bilek eklemindeki kireçlenmeye yönelik prosedürler de uygulanabilir.
Kienböck hastalığının tedavisinde kullanılan cerrahi yöntemler arasında, lunat kemiğinin yer değiştirilmesi, damarlı kemik nakilleri, küçük kemiklerin birbiriyle kaynaştırılması ve bazı durumlarda el bileği eklemine müdahale edilmesi yer alır. Son yıllarda, minimal invaziv cerrahi yöntemler ve kameralı sistemlerle yapılan tedavi yöntemleri popüler hale gelmiştir. Ancak, tedavi sürecinde deneyim büyük önem taşır ve hastalara uygulanacak tedavi hakkında detaylı bilgi verilmesi gereklidir. Tedavi sonrası fizik tedavi, hastaların hareket kabiliyetlerini artırmak ve ağrılarını azaltmak için önemlidir.
Artroskopik proksimal sıra karpektomi (PSK), Kienböck hastalığının ileri evrelerinde veya diğer el bileği eklemi hastalıklarında kullanılan minimal invaziv bir cerrahi tekniktir. Bu işlem, bilek ekleminde ciddi kireçlenme, ağrı ve fonksiyon kaybı olan hastalarda, bilek eklemi hareketliliğini koruyarak ağrıyı azaltmayı amaçlar. Bu prosedür, genellikle artrozun ilerlediği, eklemdeki kemiklerin birbirine aşırı sürtünmesi nedeniyle ağrı oluşan hastalarda tercih edilir.
Artroskopik Proksimal Sıra Karpektomi( kemik çıkarma) nedir?
Proksimal sıra karpektomi, el bileğindeki “proksimal sıra” adı verilen kemiklerin bir kısmının çıkarılması işlemidir. El bileği, iki ana kemik sırasından oluşur: proximal (yakın) sıra ve distal (uzak) sıra. Proksimal sıra, lunat, trikuetrum, skafoid ve bazı durumlarda hamat kemiklerini içerir. Karpektomi (kemik çıkarılması) işlemi, bu kemiklerin bir kısmını veya tamamını çıkarmayı amaçlar.
Proksimal sıra karpektomi sırasında, genellikle lunat , trikuetrum ve skafoid kemikleri çıkarılır. Bu, el bileğinin işlevini bir dereceye kadar koruyarak hastadaki ağrı şikayetini çözme imkanı verir. Proksimal sıra karpektomi ameliyatı açık ya da kapalı tekniklerle yapılabilir. Açık tenknik ile yapıldığında ciltte uzun bir kesi ie birlikte el bilek eklemi çevresindeki bağlarda hasar oluşma ihtimali yüksektir. Kapalı artroskopik yöntemle yapılan karpektomi ameliyatında el bileği eklemine daha küçük kesilerle ulaşılır, el bileği çevresindeki bağların tamamı hasardan korunur erişmesini sağlar ve iyileşme süresi daha kısa olur. Bu minimal invaziv yaklaşım, büyük cerrahi kesiler ve geleneksel açık ameliyatlardan daha az doku hasarına yol açar.
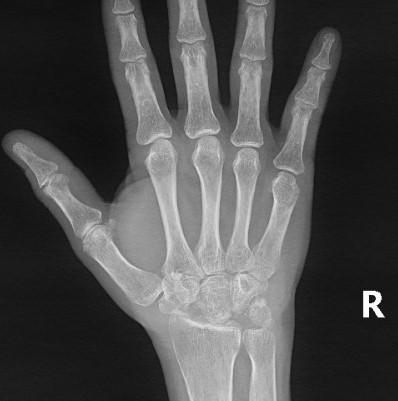
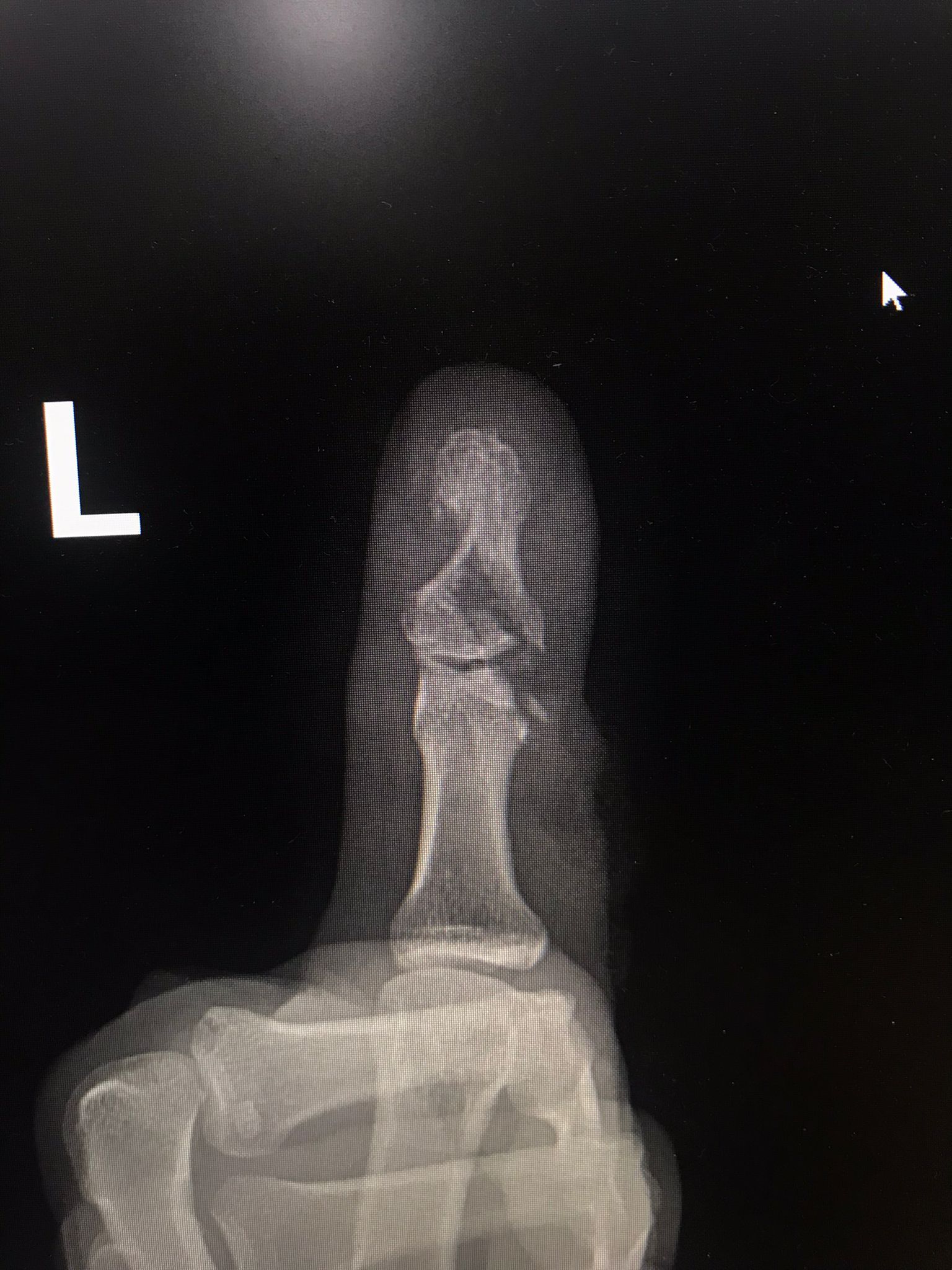
Kienböck Hastalığı- Kemik sıra çıkarma ameliyatı sonrası röntgen
Artroskopik Proksimal Sıra Karpektomi nasıl yapılır?
- Hastanın Hazırlığı ve Anestezi: Artroskopik proksimal sıra karpektomi genellikle genel anestezi altında yapılır. Hastaya, ameliyatın gerçekleştirilmesi için gerekli olan pozisyon verilerek bölge sterilize edilir.
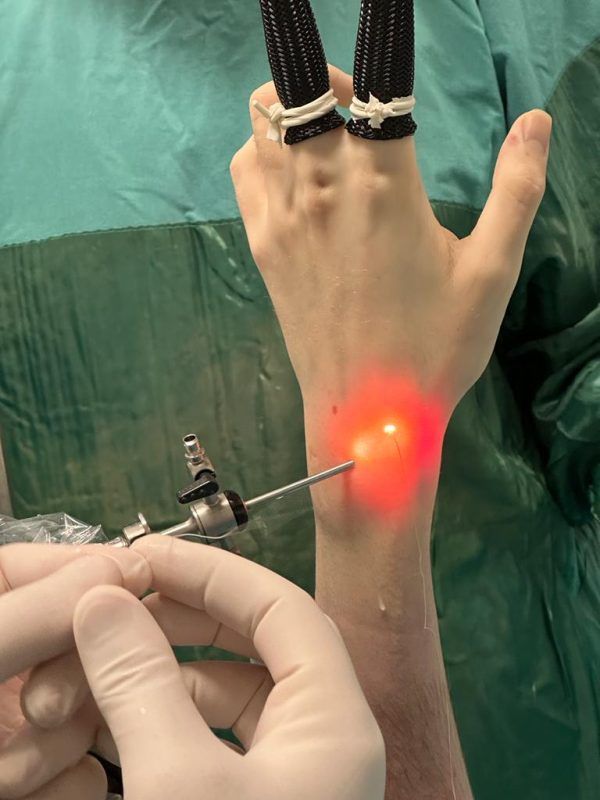
- Artroskopik Erişim: Artroskopik prosedür, küçük bir kamera (artroskop) ve özel cerrahi aletlerle gerçekleştirilir. Artroskop, bilek eklemine küçük bir kesiden yerleştirilir. Artroskopun içine yerleştirilen ışık ve kamera yardımıyla eklem içi incelenir.
- Kemik Çıkartma: Artroskopik görüntüleme sayesinde, lunat ve trikuetrum kemikleri hassas bir şekilde çıkarılır. Kemikler, el bileği ekleminin işlevini azaltmayacak şekilde çıkarılır. Gerekirse, artroskopik aletlerle diğer kemikleri veya kıkırdak yapılarını da temizlemek mümkündür.
- Kemik Yüzeylerinin Düzgünleştirilmesi: Kemiklerin çıkarılmasının ardından, eklem yüzeylerinin düzgünleştirilmesi yapılır. Bu, eklemdeki hareketi ve işlevi korumaya yardımcı olur. Ayrıca, eklemdeki aşırı sürtünmeyi azaltarak hastanın ağrısını hafifletir.
- Kapanış ve İyileşme: Cerrahi işlem tamamlandığında, küçük kesiler kapatılır. Artroskopik cerrahi, geleneksel açık cerrahiye göre daha az invaziv olduğu için iyileşme süresi daha hızlıdır.
Artroskopik Proksimal Sıra Karpektomi hangi durumlarda tercih edilir?
Artroskopik proksimal sıra karpektomi genellikle şu durumlarda tercih edilir:
- İleri evre Kienböck hastalığı: Lunat kemiğinde ciddi çökme ve şekil bozuklukları olduğunda.
- Bilek artrozu (osteoartrit): El bileğinde kireçlenme sonucu eklemdeki kemiklerin birbirine sürtünmesiyle ağrı ve işlev kaybı oluştuğunda.
- Bilek ekleminde hareket kaybı: Eklemdeki yapısal bozulmalar nedeniyle normal hareketin kısıtlanması durumunda.
- Uygulanan diğer tedavi yöntemlerinin yetersiz kaldığı hastalarda.
Artroskopik Proksimal Sıra Karpektominin avantajları nelerdir?
- Minimal invaziv yaklaşım: Geleneksel açık cerrahiden farklı olarak, artroskopik teknik küçük kesilerle yapılır. Bu da daha az doku hasarı ve daha hızlı iyileşme süresi anlamına gelir.
- Daha hızlı iyileşme süresi: Artroskopik cerrahilerde hastalar genellikle daha hızlı iyileşir ve hastanede kalış süresi daha kısadır.
- Daha az komplikasyon riski: Artroskopik cerrahilerde büyük kesiler olmadığı için enfeksiyon, kanama gibi komplikasyon riskleri daha düşüktür.
- Daha az ağrı: Geleneksel cerrahiden sonra hastalar genellikle daha az ağrı hisseder ve iyileşme süresi kısalır.
- Görsel doğrulama: Artroskopik görüntüleme sayesinde cerrahlar eklemdeki sorunları doğrudan görerek daha hassas ve doğru müdahaleler yapabilirler.
Kienböck hastalığı nedeniyle artroskopik kemik çıakrma ameliyatı sonrası elin hareketleri
Artroskopik Proksimal Sıra Karpektominin dezavantajları
Artroskopik cerrahi, deneyim ve beceri gerektiren bir tekniktir ve başarılı bir şekilde uygulanabilmesi için cerrahın belirli bir düzeyde bilgi birikimine sahip olması gerekir. Deneyimli bir cerrah, operasyon sırasında karşılaşılan zorluklarla başa çıkabilir ve komplikasyonları en aza indirger.
Sonuç olarak, Kienböck hastalığı, karmaşık bir tedavi süreci gerektiren ve genellikle ilerleyici bir hastalıktır. Erken teşhis ve doğru tedavi yöntemleriyle hastaların semptomları hafifletilebilir ve fonksiyonel iyileşme sağlanabilir. Ancak hastalığın ileri evrelerinde, cerrahi müdahale gerekebilir ve tedavi süreci uzun olabilir.
Kienböck hastalığı nedeni ile ameliyat edilen hastamızın görüşleri
Kienböck hastalığı sonrası kapalı yöntem ile kemik sıra çıkarılan hastanın görüşleri
Kienböck hastalığı nedeniyle kemik sıra çıkarma ameliyatı yapılan sonrası gec donem hasta görüşleri
Kienbock hastalığı sonrası el bileği kemik sırası kapalı ameliyat ile çıkarılan hastanın görüşleri
Kienböck hastalığı nedeniyle kemik sıra çıkarma ameliyatı yapılan hastanın görüşleri
Kienböck Hastalığı Nedeniyle Kemik Sıra Çıkartılan Hastanın Ameliyat Sonrası Görüşleri
Kienböck hastalığı nedeniyle lunat kemiğin bir kısmının kapalı yöntem ile çıkarılması
Kienböck hastalığı nedeniyle kemik sıra çıkarma ameliyatı yapılan hastanın görüşleri
Kienböck Artroskopik Row Karpektomi Hastasının Görüşleri
Kienböck hastalığı sol kemik kısaltma sağ kemik sıra çıkarma ameliyatı kontrol görüntüleri
Kienböck hastalığı kapalı kameralı yöntem ile kemik sıra çıkarma ameliyatı yapılan hastanın görüşü
Kienböck hastalığı kapalı kameralı yöntem ile kemik sıra çıkarma ameliyatı yapılan hastanın görüşü
El bileği kemik sürtünme Kienböck hastalığı ile karışabilir. Kapalı kameralı yöntem ile tedavi